Виды
В зависимости от типа, формы, вида лимфаденита существует несколько классификаций данного недуга.
По типу происхождения выделяют:
- специфический – причиной возникновения выступают возбудители туберкулеза, чумы, актиномикоза, сифилиса, токсоплазмоза, туляремии и др.;
- неспецифический – этиологией выступают стрептококки, стафилококки и другие микроорганизмы грибково-бактериального происхождения.
По своей форме лимфаденит бывает:
- острый – проявляется в результате острого воздействия инфекции;
- хронический – вследствие длительного воспалительного процесса или онкологии.
По виду лимфаденит подразделяется на:
- гнойный – следствие действия бактериальной флоры;
- серозный – следствие вирусной инфекции, лимфомы, раковых заболеваний.
Причины
Основной причиной являются инфекции, вышедшие за границы своего первоначального очага возникновения, метастазы, септицемия, системные аутоиммунные болезни (склеродермия, ревматоидный артрит и т.д.). А также лимфогранулематоз, поверхностное инфицирование раны, зародившиеся в результате хирургического вмешательства, результат воздействия на организм различных вирусных, бактериальных или грибковых болезней.
Возбудители проникают непосредственно в лимфоузлы из первоначальных очагов.
Симптомы
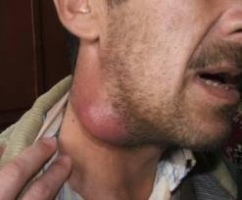
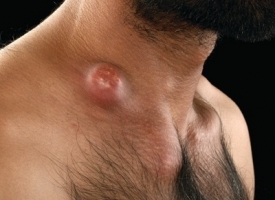
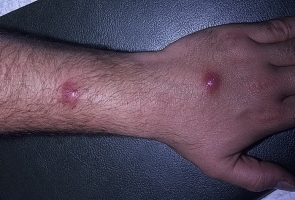
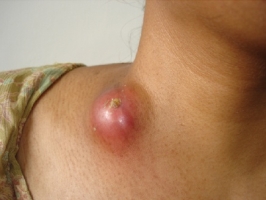
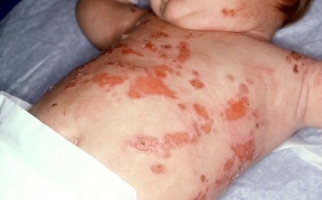
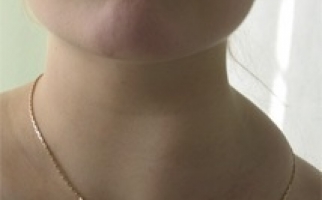
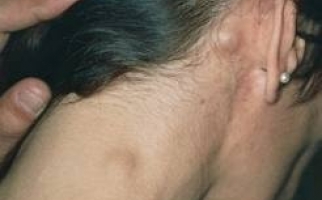
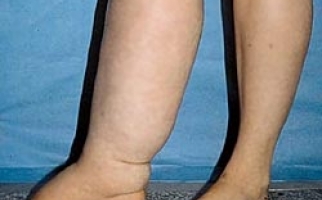
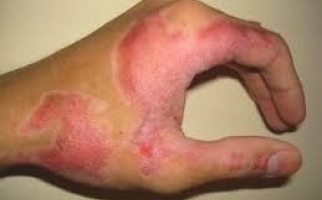
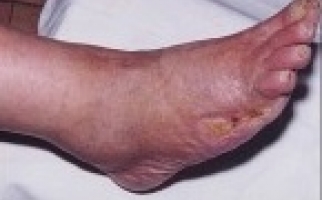
Наиболее характерными симптомами являются: увеличение, уплотнение узлов; покраснение кожи над лимфатическими узлами; отек тканей в месте локализации лимфоузла. Болевые ощущения, возможно вынужденное положение конечности; местное увеличение температуры; лейкоцитоз; озноб (на поздней стадии) и флюктуация. Лимфаденит может осложняться флегмоной, абсцессом, сепсисом, лимфостазом, флеботромбозом. Поэтому консультация врача обязательна.
Диагностика
Для диагностирования применяют следующий ряд методик: первичный осмотр специалистом, постановка диагноза на основании проявлений клинических признаков заболевания. Проводят пункционную биопсию лимфоузла, рентген пораженной области, ультразвуковую допплерографию лимфатических сосудов, туберкулиновые пробы Манту и Пирке (при необходимости), лимфосцинтиграфию, компьютерную томографию, магнитно-резонансную томографию пораженных участков.
Лечение
Лечением занимается терапевт, инфекционист, хирург.
Комплекс мер при неспецифическом типе включает: УВЧ-терапию, покой для пораженных участков организма, усиленную терапию источника воспаления, прием антибиотиков (в зависимости от чувствительности микрофлоры очага воспаления), оперативное вмешательство (вскрытие абсцессов, флегмон и т.п.). При хроническом неспецифическом процессе необходимо купировать основное заболевание-провокатор.
Комплекс мер при специфической форме определяется как характером воспаления, так и степенью выраженности туберкулезных поражений: прием препаратов первого ряда (стрептомицин, тубазид, этионамид, протионамид, пиразинамид, этамбутол и др.), введение (или обкалывание) непосредственно в воспаленный лимфоузел стрептомицина. Также накладывание повязок-компрессов с тибоновой, тубазидовой мазью или стрептомицином, применение антибиотиков широкого спектра действия.
Отличается длительным периодом лечения – от 8 до 15 месяцев.
Профилактика
К профилактике относят запись на прием к врачу-терапевту для профилактического осмотра, своевременную обработку ран, микротравм антисептическими средствами. Своевременное лечение ангины, ринита, синусита во избежание осложнений, для кормящих грудью – пристальное внимание к гигиене груди, осуществлять профилактику лактостаза. При курировании любой патологии необходимо проходить полноценный курс терапии, назначенной врачом, лечение гнойных поражений.